| QUE FAIRE DEVANT UNE INSOMNIE ? |
| Sylvie Royant-Parola |
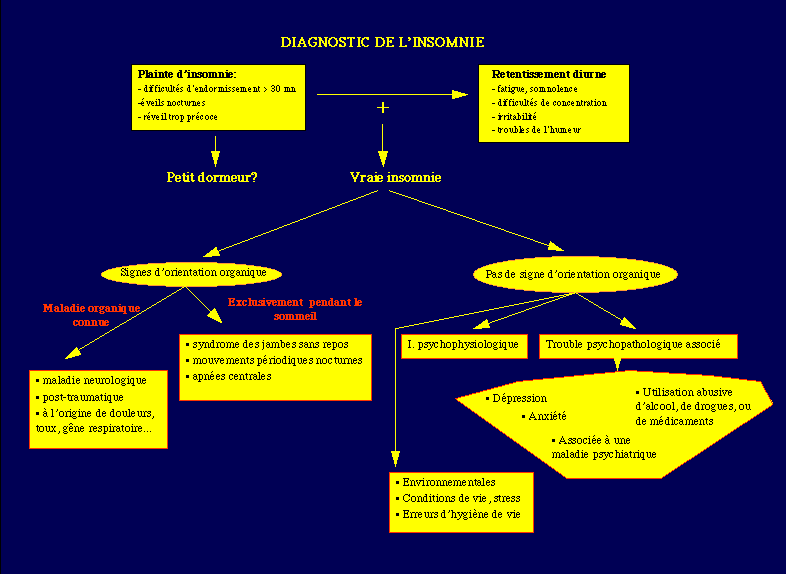
1 - Diagnostic de l'insomnie
Définition
L'insomnie est la diminution de la durée habituelle du sommeil et/ou l'atteinte de la qualité du sommeil avec retentissement sur la qualité de la veille du lendemain.
Type de troubles la nuit et le jour
Pendant la nuit la quantité de sommeil est réduite par :
- des difficultés d'endormissement,
- des éveils nocturnes,
- un réveil trop précoce le matin.
Le sommeil est vécu comme léger et non reposant.
La journée du lendemain est difficile avec des plaintes de fatigue,
somnolence, irritabilité, et s'accompagne souvent de troubles de
l'humeur.
Signes associés à rechercher :
- des paresthésies dans les jambes (fourmillements, brûlures, agacements) qui vont gêner considérablement la personne lorsqu'elle se couche dans son lit, l'obligeant à se relever, à marcher. Elle a besoin de se doucher les jambes avec de l'eau froide, ou de se les frotter vigoureusement. En cas d'éveils nocturnes les mêmes manifestations se reproduisent,
- des mouvements périodiques des jambes que le patient ne ressent pas mais qui peuvent gêner considérablement le conjoint,
- une respiration irrégulière ou un ronflement (intérêt de l'interrogatoire du conjoint).
Préciser les conditions de sommeil du patient :
Les besoins biologiques:
-
Besoins de sommeil:
Ils sont strictement individuels et correspondent à la quantité de sommeil minimale nécessaire pour se sentir bien le lendemain:
- 6 h, c'est un petit dormeur,
- 9 h, c'est un gros dormeur.
Rythme du sommeil:
- est-il du soir (couche tard/lève tard) ou du matin (couche tôt/lève tôt)?
- Intérêt des vacances et des week-ends pour se faire une idée: s'il dort spontanément jusqu'à 11 heures ou midi, il est du soir; s'il se réveille toujours vers 7 ou 8 heures, il est plutôt du matin
Le contexte psychologique :
- Structure de la personnalité du patient (normale ?, névrotique, psychotique ?),
- Existence d'une anxiété sous-jacente. Non seulement au coucher (peur de ne pas dormir), ce qui est fréquent chez l'insomniaque, mais plutôt une anxiété récurrente dans la journée qui s'accompagne d'une sensation de boule dans la gorge, de poids sur l'estomac, de ruminations anxieuses.
- Existence d'une dépression sous-jacente. Elle se traduit par des difficultés à faire les choses (même plaisantes), un ralentissement, une perte d'énergie et de plaisir, des troubles de la mémoire, des troubles de l'appétit (avec ou sans modifications de poids),
- Utilisation abusive d'alcool, de drogues, ou de médicaments.
Les contraintes et plaisirs liés au mode de vie :
- irrégularité des horaires (travail à horaires alternants, travail de nuit...),
- évaluation des stress (affectifs, familiaux ou professionnels),
- rechercher la présence de situations conflictuelles à la maison ou au travail,
- existence de temps de repos, de loisirs, d'activités sportives.
Les diagnostics évoqués:
Penser d'abord à éliminer une cause organique à l'insomnie:
L'interrogatoire du patient et du conjoint suffit dans la plupart des cas .
- Le syndrome des jambes sans repos :
- insomnie d'endormissement,
- paresthésies dans les jambes au moment du coucher (sensations de brûlures, d'agacements, de picotements) qui obligent à se lever, à marcher, à se rafraîchir les jambes sous la douche...
- impatiences dans les jambes pendant la journée.
- Les mouvements périodiques nocturnes :
- souvent associés au syndrome précèdent,
- peut exister à tous les âges, mais augmente de fréquence avec l'âge,
- secousses cloniques périodiques touchant préférentiellement les jambes qui réveillent parfois le patient mais surtout le conjoint. Elles surviennent par périodes au cours de la nuit au rythme d'un mouvement toutes les 20 à 40 secondes.
- Le syndrome d'apnées du sommeil :
Dans le cas d'insomnies isolées les apnées sont essentiellement centrales (par défaut de commande des centres respiratoires).
- pas de signe clinique évident,
- témoignage du conjoint qui a l'impression que le dormeur s'arrête de respirer,
- le ronflement est rare ou peu marqué,
- fatigue importante le matin,
- troubles de la mémoire et de la concentration pendant la journée,
- valeur des signes négatifs qui soulignent le contraste entre une insomnie dont le retentissement est important alors qu'il n'y a pas de cause évidente.
Les autres causes:
- Rechercher une cause environnementale (bruit, chaleur..), des
erreurs d'hygiène de vie (activité trop intense le soir,
abus de café ou d'alcool), un rythme imposé inadéquat
(travail de nuit ou en équipes), une maladie organique associée
perturbant le sommeil (asthme, angor, ulcère gastro-duodénal,
reflux gastro-oesophagien ...) ou bien encore la prise de médicaments
excitants (théophylline, salbutamol, cortisone, béta-bloquants
....).
Le diagnostic le plus fréquent est celui des insomnies liées à une cause psychologique ou psychiatrique (50 a 80 % selon les études) :
- L'insomnie psychophysiologique:
Elle représente à elle seule 15 à 20% des insomnies. C'est une insomnie qui apparaît sans cause évidente. Elle fait généralement suite à une insomnie dont la cause est repérable: après une intervention chirurgicale, la naissance d'un enfant, un stress psychologique important, un travail à horaires décalés... Il y a un conditionnement négatif à l'insomnie qui se traduit par une activation paradoxale des systèmes d'éveil dès que la personne se met au lit. Elle se traduit par:
- la peur de ne pas dormir,
- une tension ou une anxiété au moment du coucher,
- des endormissements spontanés lorsque le sommeil n'est pas recherché (devant la télé...),
- l'impossibilité de faire une sieste pour récupérer.
- Une dépression sous-jacente est toujours a craindre :
- I'insomnie touche principalement la seconde partie de la nuit,
- valeur des petits signes: goût a rien, obligation de se forcer pour faire la moindre chose, repli sur soi parfois irritabilité et agressivité.
- paraît isolée, ou s'intègre dans une maladie connue (psychose maniaco-dépressive ou dépression unipolaire)
- L'anxiété est une grande pourvoyeuse d'insomnie :
- Insomnie d'endormissement essentiellement,
- paraît isolée ou s'intègre dans une symptomatologie de type obsessionnelle ou phobique.
- Insomnie associée a une pathologie psychiatrique :
L'insomnie peut faire partie d'un tableau psychiatrique tel qu'une névrose grave ou une psychose. Elle peut être chronique ou transitoire, mais là encore, elle est souvent liée à une anxiété mobilisée lors de moments évolutifs aigus.
Méthode diagnostique :
Interrogatoire du patient et du conjoint:
Le patient rapporte ce dont il se souvient, mais le témoignage de la personne qui partage le même lit, ou, tout au moins la même chambre, est précieux, car il apporte des éléments supplémentaires.
Il s'agit d'un relevé du sommeil, nuit après nuit, qui décrit les éléments importants de la nuit (heure d'extinction de la lumière, temps mis pour s'endormir, éveils dans la nuit, heure de réveil et de lever matinal, somnolence diurne ou sieste).
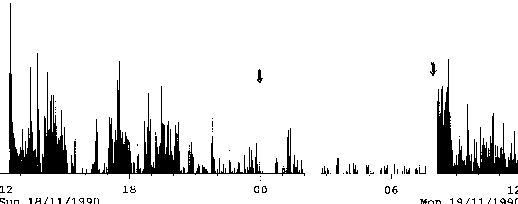
Un actimètre est un petit appareil qui se porte au poignet et qui enregistre tous les mouvements, même légers. Sachant qu'il existe une excellente corrélation entre le rythme activité-repos et le rythme veille-sommeil, cet appareil donne une excellente indication sur les horaires de sommeil et les éveils dans la nuit.
La plupart des diagnostics d'insomnie sont faits sur la clinique obtenue par l'interrogatoire complétée par l'agenda du sommeil, éventuellement associé à l'actimétrie.
Un enregistrement polysomnographique du sommeil n'est habituellement pas nécessaire:
Cet examen qui permet d'analyser finement le sommeil grâce à
des capteurs enregistrant l'électro-encéphalogramme, l'électro-oculogramme,
l'électro-myogramme, la respiration, les mouvements des muscles
jambiers, et éventuellement d'autres paramètres, nécessite
un sevrage complet en hypnotiques et en tranquillisants depuis au moins
15 jours.
Il est indiqué en cas :
- de suspicion d'une cause " organique ": syndrome des jambes sans repos, mouvements périodiques nocturnes ou syndrome d'apnées du sommeil,
- d'une insomnie sévère sans cause évidente et résistante aux traitements.
Diagnostic différentiel
Les petits dormeurs :
Ils représentent moins de 10 % de la population.
Certains consultent sous la pression de leur entourage qui les persuade
qu'ils ne sont pas "normaux". En fait, ce sont des personnes qui ont réellement
besoin de peu de sommeil pour récupérer ( moins de 6 heures).
Contrairement aux insomniaques ils sont en forme et actifs le lendemain.
On retrouve souvent une notion familiale.
Le syndrome de retard de phase :
Il se présente comme une insomnie d'endormissement avec un réveil tardif et très difficile le matin. Il touche préférentiellement l'adolescent et l'adulte jeune. Le sommeil est normal mais décalé, survenant plus tardivement que les horaires habituels. En vacances le décalage est très marqué et la vigilance excellente.
2 - Attitude thérapeutique
Les moyens
Les techniques comportementales et la relaxation:
Le déclenchement des mécanismes du sommeil est lié à un comportement particulier au moment du coucher. Chez l'insomniaque ce dernier est perturbé. Plusieurs possibilités existent pour rétablir des signaux de sommeil cohérents. Restaurer une bonne hygiène de vie est un préalable indispensable, mais non suffisant pour mieux dormir. On y associe d'autres techniques.
- Restaurer une bonne hygiène de vie:
Les conseils simples sont toujours d'actualité :
- Éviter tous les excitants, café, thé, vitamine C, coca-cola..
- Ne pas faire de repas copieux le soir et éviter l'alcool au dîner.
- Réserver la chambre au sommeil et à l'activité sexuelle en évitant de regarder la télé au lit, de travailler ou de manger au lit.
- Éviter de pratiquer un sport ainsi que toutes activités très stimulantes après 17 heures.
- Favoriser par contre toutes activités relaxantes le soir: lecture, musique, télé.
- Un bain chaud pris vers 21 heures peut aider cette détente et favoriser le sommeil mais peut aussi avoir l'effet inverse en effaçant la fatigue.
- Dormir dans une chambre aérée, dont la température ambiante se situe entre 18 et 20 degrés.
- trouver son rythme de sommeil et le respecter.
- Le contrôle du stimulus:
Cette technique cherche à retrouver une efficacité de la commande des signaux du sommeil et de l'éveil, toujours en respectant son rythme. Il faut aider le patient à déterminer ses horaires de coucher et de lever en essayant de trouver le meilleur compromis possible entre ses besoins physiologiques et les contraintes auxquelles il est soumis. La préparation au coucher est à restructurer avec lui en établissant un schéma d'activités rituelles pour la demi-heure précédant l'horaire du coucher souhaité. La chambre doit être réservée au sommeil, en excluant des activités telles que regarder la télé au lit, manger au lit, travailler sur son lit, pour renforcer le signal: lit = sommeil.
Par rapport au déroulement de la nuit, certaines consignes sont importantes:- ne se coucher que lorsque l'envie de dormir se fait sentir,
- si l'endormissement ne survient pas dans la demi-heure, se lever et aller dans une autre pièce pour s'occuper avec des activités peu stimulantes, attendre que le besoin de sommeil se fasse à nouveau sentir pour retourner se coucher.
- répéter les étapes précédentes à chaque éveil.
- le lever final doit toujours se faire à la même heure, surtout si la personne a mal dormi.
- éviter de faire la sieste.
- La restriction de sommeil
L'insomniaque passe un temps anormalement long au lit. Il se couche souvent tôt, traîne au lit le matin, et pourtant il dit ne dormir que quelques heures. La technique consiste donc à réduire le temps passé au lit pour le faire coïncider le plus possible avec le temps de sommeil. Le patient tient un agenda de ses horaires de sommeil sur 8 jours minimum. On calcule ainsi l'efficacité subjective de son sommeil égale au rapport du temps de sommeil total sur le temps passé au lit multiplié par 100. Le but est d'obtenir un index très proche de 100%.
- si la personne pense avoir dormi 5 heures et demi, on lui accorde un temps passé au lit égal à cette durée,
- la restriction se fait en retardant l'heure du coucher, tout en maintenant l'heure du lever constante,
- le temps passé au lit ne doit jamais descendre au-dessous de 5 heures,
- lorsque l'efficacité de son sommeil calculée sur l'agenda s'améliore à 85%, le temps passé au lit peut-être augmenter de 15 minutes, en permettant au patient d'aller se coucher 15 minutes plus tôt,
- les siestes sont interdites.
- Dans le cas où l'efficacité du sommeil ne s'améliore pas au bout de 10 jours, le temps passé au lit est réduit de 15 minutes supplémentaires, sans jamais aller en deçà de 5 heures..
Les instructions précédentes sont maintenues jusqu'à ce que le patient atteigne une efficacité de 85% ou plus, ainsi qu'une sensation de bonne qualité de la journée. C'est un technique efficace mais difficile au début car il y a une privation de sommeil nette avec des conséquences sur la vigilance. Elle nécessite souvent un arrêt de travail de 8 à 10 jours pour éviter les inconvénients et la dangerosité de la somnolence.
- La relaxation:
Il existe diverses techniques de relaxation. La plus classique est le training autogène de Schulz. Elle a donné naissance à des variantes qui, à partir de la même base, s'enrichissent de particularités selon que le travail portent plus sur les sensations physiques, sur l'imagerie mentale, ou sur le rappel de situations passées. En ce qui concerne le sommeil, la technique s'acquiert en 10 à 15 séances. En début de traitement des séances hebdomadaires sont souhaitables. Un entraînement quotidien même bref (10 à 15 minutes) est indispensable. Il instaure des automatismes qui permettent au patient de se relaxer quelles que soient les circonstances, en particulier si une tension anormale est venue perturbée la journée. Le but de ces séances est d'apprendre au patient à se détendre à la fois sur le plan physique, ce qui est relativement facile, mais aussi sur le plan mental, ce qui est beaucoup plus difficile. En effet, l'insomniaque est souvent assailli au coucher par des pensées envahissantes qu'il n'arrive pas à chasser et qui l'empêchent de s'endormir. La relaxation lui permet de faire le vide, de ne plus penser à rien, et d'intérioriser toutes les sensations qu'il ressent dans son corps. Dans ce travail, la respiration a un rôle très important dans le contrôle des sensations. Lors de l'acquisition de la technique, les séances d'entraînement doivent se faire à distance du sommeil. Par contre lorsque la technique est maîtrisée, la relaxation est utilisée au coucher, avec pour consigne de bien se relaxer et ne pas chercher spécialement le sommeil. Celui-ci vient naturellement quand la relaxation est complète tant sur le plan physique que mental.
Le biofeedback est une technique dérivée de la relaxation mais elle fait appel à un appareil qui « mesure » le degré de relaxation atteint par le patient. On peut utiliser comme indicateur l'électro-myogramme, la résistance cutanée ou l'électro-encéphalogramme. Le patient visualise ainsi son état de tension et apprend à moduler sa détente. - Approche chronobiologique:
Une meilleure connaissance des rythmes de sommeil spécifique à chaque individu permet de dépister certaines erreurs chronobiologiques et renforcer les messages qui permettent une bonne synchronisation de l'organisme. Certaines règles doivent être rappelées:
- respecter autant que possible son rythme de sommeil personnel (intérêt de connaître ses habitudes de sommeil en vacances),
- se coucher uniquement quand on est fatigué,
- éviter de rester au lit en cas d'éveil prolongé,
- ne pas chercher à prolonger son sommeil le matin pour récupérer une mauvaise nuit.
- éviter l'irrégularité des horaires de sommeil et des repas,
- bien marquer le moment du réveil par des activités éveillantes: prendre une douche, faire quelques exercices physiques, utiliser un éclairage de forte intensité lumineuse (halogène).
Les médicaments :
Plusieurs classes de médicaments sont utilisées pour leurs propriétés hypnotiques:
- non pas les barbituriques qui, à l'heure actuelle, ne doivent plus être utilises dans les insomnies mais:
- les benzodiazépines dont les effets sont très différents selon la molécule et l'individu qui les prend. La meilleure molécule étant celle qui donne au patient l'impression d'une nuit de bonne qualité et d'un réveil facile sans somnolence résiduelle.
- les nouvelles classes d'hypnotiques dont les chefs de file sont la zopiclone et le zolpidem
- d'autres produits sont intéressants tels que l'alimétazine, qui est assez sédative, ou les antihistaminiques, qui ont souvent un intérêt en relais des autres traitements ou pour des insomnies d'intensité modérée.
L'utilisation rationnelle d'un hypnotique doit être discontinue dans le temps: soit régulière mais limitée à une ou 2 prises par semaine, soit par périodes de 15 jours ou 3 semaines entrecoupées par des interruptions prolongées, afin d'éviter les problèmes d'accoutumance et de dépendance.
- Il faut souligner l'intérêt encore trop souvent méconnu des antidépresseurs sédatifs, notamment de la miansérine et de la doxépine, qui donnent de très bons résultats sur les insomnies touchant la seconde partie de la nuit. Il suffit d'utiliser des doses infimes de 5 à 10 mg, pour obtenir un effet satisfaisant, sans problème d'accoutumance et de dépendance.
Les psychothérapies :
Ce sont des techniques contraignantes pour l'individu mais dont l'indication est justifiée lorsque l'insomnie s'accompagne d'une anxiété pathologique ou lorsque les troubles de la personnalité et les difficultés existentielles sont au premier plan. Cependant il faut savoir que si la psychothérapie peut conduire au mieux-être de l'individu, le symptôme insomnie ne disparaît pas obligatoirement, ou peut mettre très longtemps pour disparaître, probablement en raison du conditionnement négatif a l'insomnie qui s'est installée au cours du temps et contre lequel il faut lutter avec l'aide des techniques comportementales.
Le problème du sevrage :
En pratique médicale courante on rencontre souvent des patients qui sont sous hypnotiques depuis des années et pour lesquels se pose le problème d'un sevrage éventuel.
Les conditions pour commencer un sevrage :
- absence de stress important,
- pas d'anxiété manifeste,
- pas de dépression en évolution.
- le programme de sevrage peut durer 6 mois, un an, ou plus,
- en diminuant de 1/4 de comprimé en 1/4 de comprimé, par paliers successifs d'une à plusieurs semaines selon les individus,
- la qualité du sommeil ne doit pas s'altérer lors de la diminution,
- avec l'aide des techniques de relaxation, éventuellement d'une psychothérapie si le sevrage est difficile.
Savoir attendre un moment plus favorable en cas d'échec.
Les indications
Insomnies occasionnelles et transitoires:
Elles sont le plus souvent liées a une cause facilement repérable (modification du mode de vie, retour d'un voyage avec décalage horaire, modification de l'environnement, maladie somatique associée, événement stressant récent..).:
- les explorations complémentaires ne sont pas utiles,
- traiter la cause quand c'est possible (soulager la douleur, rafraîchir la pièce, isoler phonétiquement la chambre...),
- dédramatiser! Ne pas dormir, ou mal dormir dans des conditions particulières précédemment citées est normal. Il faut laisser le temps à son organisme pour s'adapter, sans paniquer,
- le recours à un hypnotique est possible pendant une période courte de quelques jours à 3 semaines au maximum. Choisir dans ce cas un hypnotique ou un anxiolytique léger qui aura peu de retentissement sur la vigilance le lendemain .
Insomnies chroniques:
Plusieurs cas de figures sont possibles :
- L'insomnie est liée à une cause spécifique:
Syndrome des jambes sans repos et mouvements périodiques nocturnes :
Le traitement est symptomatique visant à contrôler ces phénomènes désagréables. Plusieurs types de produits sont actuellement prescrits avec des résultats inconstants: myorelaxants, L Dopa, carbamazepine, clonidine, baclofene. Les opiacés ont été proposés dans certains cas très invalidants.
Syndrome d'apnées du sommeil:
Le traitement des apnées centrales est souvent délicat. Les psychostimulants sont peu efficaces. La ventilation au cours du sommeil par un appareil respiratoire à pression positive est possible quand les apnées sont sévères. Les hypnotiques sont contre-indiques car ils aggravent la symptomatologie.
Dépression :
Dans ce cas l'utilisation des antidépresseurs doit se faire à doses efficaces. L'antidépresseur est généralement utilisé seul (surtout lorsqu'il est également sédatif) mais il peut être associé à un tranquillisant ou à un hypnotique pendant une courte période.
Une fois la période aiguë passée, le traitement est continué au moins 3 mois après l'amélioration, puis diminué ensuite et enfin arrêté, si le patient va bien. Le sommeil reste toujours fragile et il faut souvent faire appel dans un second temps à la relaxation et aux techniques comportementales. - L'insomnie est liée à une cause environnementale
ou au mode de vie de la personne :
Les différents conseils d'hygiène de vie, de respect des règles chronobiologiques, et la relaxation suffisent en général à résoudre le problème du patient.
L'utilisation discontinue d'hypnotiques est possible. - L'insomnie est liée à une insomnie psychophysiologique
:
Il s'agit de la meilleure indication des thérapies comportementales. Environ 2/3 des patients répondent bien à cet abord. Cependant pour être efficace à long terme des séances de rappel avec le thérapeute sont indispensables. L'utilisation occasionnelle d'hypnotique à faible dose permet de mieux gérer les situations stressantes.
- En cas de troubles psychiatriques associés:
L'attitude thérapeutique est différente selon l'importance de l'anxiété. Lorsque celle-ci est modérée, l'approche comportementale donne des résultats intéressants en permettant un allégement des traitements médicamenteux. Par contre lorsque l'anxiété est très importante, avec des troubles psychiatriques au premier plan, l'utilisation des médicaments pour dormir est souvent excessive. On peut cependant en obtenir une utilisation plus rationnelle, et profiter des moments d'accalmies pour alléger le traitement. La relaxation a ici peu d'incidence sur l'amélioration du sommeil.
A ne pas faire devant une insomnie
- Prescrire systématiquement un hypnotique (surtout chez l'enfant et l'adolescent),
- Renouveler une ordonnance sans se poser de question,
- Arrêter brutalement un traitement hypnotique,
- Méconnaître une dépression.
Quand faut-il faire appel au spécialiste ?
- En cas d'insomnie chronique avec escalade thérapeutique,
- En cas d'insomnie chronique avec suspicion d'une pathologie spécifique: apnées du sommeil, syndrome des jambes sans repos, mouvements périodiques nocturnes.
- En cas d'insomnie ayant un retentissement majeur sur la journée du lendemain.
Diagramme du diagnostic de l'insomnie
Agenda de vigilance et de sommeil
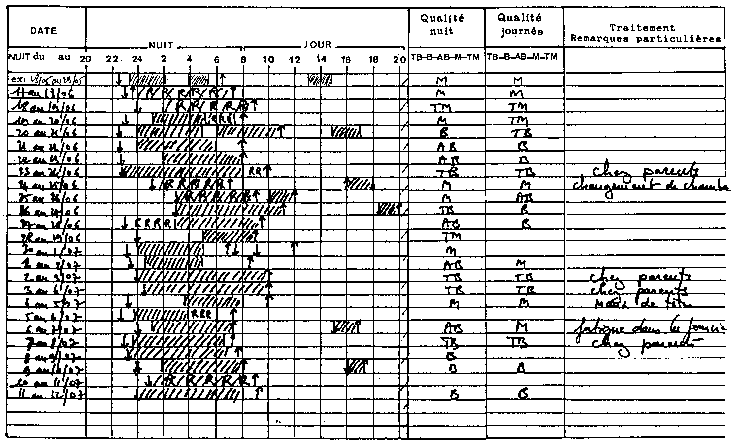
Patiente insomniaque de 23 ans
Insomnie essentiellement d'endormissement,
Perception d'un "demi " sommeil à plusieurs reprises,
Horaires de sommeil assez irréguliers (elle était au chomage),
Quelques siestes au cours de la journée,
Nette amélioration de la qualité du sommeil et disparition
des problèmes d'endormissement à chaque séjour chez
ses parents.
II s'agissait d'une insomnie d'origine psychologique chez une personne anxieuse très sensible aux stress et à l'environnement, améliorant de facon spectaculaire son sommeil dès qu'elle dormait dans un lieu rassurant et protecteur (chez les parents).
Le démenagement de la chambre dans une pièce plus calme et la pratique de la relaxation ont permis à la patiente de mieux gérer son sommeil.
Tracé d'actimétrie